Некроз тканей после склеротерапии — это редкое, но серьезное осложнение, которое может привести к значительным проблемам со здоровьем, включая хроническую боль, атрофию мышц и даже ампутацию конечностей.
Авторы отмечают, что на данный момент нет стандартизированных рекомендаций по лечению некроза после склеротерапии, и многие предложенные методы лечения основываются на личном опыте врачей.
Предполагаемые механизмы окклюзии дермальных артериол после внутривенного введения склерозанта:
- Вено-артериальный вазоспазм (VAR-VAS эффект)
- Попадание пенных склерозантов в микрсосуды дермы, через дефектные пограничные клапаны.
- Открытые артерио-венозные анастомозы (AVAs)
Дефекты выполнения склеротерапии:
- Экстравазационное введение
- Непреднамеренные внутриартериальные инъекции (VAR-VAS, открытые AVA и деффектные пограничные клапаны)
Понимая механизмы осложнений склеротерапии, хирург не может повлиять на риск возникновения некроза кожи, так как это не контролируемый врачом процесс. Подобные события могут встречаться как у начинающих, так и у опытных флебологов.
Факторы риска некроза кожи
Анатомические области высокого риска:
- Малая подкожная артерия, которая близко расположена и анастомозирует с МПВ.
- Задняя большеберцовая артерия, которая находится поверхностно у медиальной лодыжки (относится к любителям склерозировать флебэктатическую корону)
- Наружная половая артерия – СФС, где спереди соединяется с БПВ
- Артериолы, сопровождающие перфорантные вены – все ПВ подвержены риску непреднамеренных внутриартериальных инъекций из-за их тесной связи с сопутствующими артериями.
- Артериолы, сопровождающие вену Джакомини –задняя часть бедра, где могут инъецироваться случайно артериолы.
- Сосудисто-нервные пучки, где они занимают пространство в области медиальной части колена. Вспомните при ЭВЛК возле колена пациенту всегда чуть больнее, чем в других местах при операции.
Врач-флеболог должен пройти обучение по УЗИ, чтобы уметь различать артерии и вены в В-режиме, идентифицировать артериальный кровоток при ЦДК или PW.
Тип склерозанта, концентрация склерозанта и его объем
Полидоканол показал свои профиль безопасности лучше, чем натрия тетрадецил сульфат.
Управление в США по санитарному надзору за качеством пищевых продуктов и медикаментов FDA за 51 год (1970-2021) зарегистрировало 34 случая некроза кожи.
Здесь следует учесть, что это только зарегистрированные осложнения. Не исключено, что их гораздо больше, в том числе и с полидоканолом. Я в своей практике использую оба препарата и явных отличий по их действию не наблюдал.
Высокая концентрация склерозанта увеличивает вероятность возникновения VAR-VAS ответа.
Чем больше объём склерозанта, тем выше риск возникновения некроза тканей.
Быстрые инъекции и/или инъекции под высоким давлением давлением связаны с реакцией VAR-VAS и кожным некрозом. Доказано, что использование как раз малых по объему шприцов (2 мл и менее) и приводит к высокой скорости введения с большим давлением, что может стать причиной появления вышеуказанных осложнений.
По своему опыту я никогда не ввожу склерозант больше 20 мл пены за один сеанс склеротерапии.
Факторы риска некроза, связанные с пациентом
- Аномальные артерио-венозные коммуникации (врождённые или приобретённые АВ-фистулы)
- Плохая перфузия тканей (вследствие таких заболеваний как сахарный диабет, а так же курение с вазоспазмом периферических сосудов)
- Иммуносупрессия (пациенты с иммунодефицитом и иммунными заболеваниями)
- Хронические заболевания кожи (пиодермия, себорейный кератит)
- Системные заболевания сосудов (болезнь Рейно, ретикулярный Ливедо)
- Отёки (различной этиологии)
В первую очередь следует оставаться клиницистом. Даже если пациент «страстно» желает убрать ненавистные «сеточки», необходимо уметь объяснить, что наличие сопутствующей патологии чревато развитием осложнений после склеротерапии.
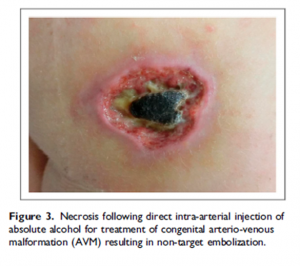
Экстравазация
Экстравазация склерозирующего агента, такого как гипертонический раствор, обычно вызывает небольшие язвы диаметром 1-4 мм. Однако экстравазация более агрессивных раздражителей, таких как абсолютный спирт или йодид натрия, может привести к химическому панникулиту, нагноению и глубокой некрозу. Экстравазация пенистых склерозантов реже вызывает язвы.[1]
Лечение
Экстравазация
- Разбавление физиологическим раствором: Если произошла экстравазация, рекомендуется сразу же попытаться разбавить склерозирующий агент с помощью введения физиологического раствора в ту же область. Объем физиологического раствора должен быть в 10 раз больше объема склерозанта.
- Использование гиалуронидазы: Гиалуронидаза — это фермент, который катализирует деградацию гиалуроновой кислоты, что увеличивает проницаемость ткани и способствует диффузии введенных растворов. Инъекция гиалуронидазы рекомендуется для ускорения разбавления склерозанта.
- Обкалывание прокаином: доказательства его положительного воздействия слабы и неофициальны. Считалось, что он способен нейтрализовать тетрадецилсульфат натрия, однако по мнению авторов он может только усилить литическую активность STS.
Случайные внутриартериальные инъекции
- Госпитализация и наблюдение: При значительной внутриартериальной инъекции пациент должен быть госпитализирован для наблюдения и проведения исследований для выявления артериальной окклюзии.
- Противовоспалительные меры: Внутривенное введение системных стероидов в течение как минимум 48 часов с последующим переходом на пероральные препараты 0,75-1 мг/кг/день (максимум 50 мг/день) и постепенное снижение в течение 7 недель. Если начинать с 50 мг/день авторы рекомендуют снижать дозу на 2,5 мг каждые 5 дней до конечной дозы 5 мг/день. Эту дозировку поддерживать еще в течение 5 дней. Раннее или преждевременное прекращение гормональной терапии может привести к рецидиву некроза.
- Антикоагуляция и антитромбоцитарная терапия: Может быть назначен эноксапарин или другие антикоагулянты в дозровке 1 мг/кг х 2 р/день или 1,5 мг/кг 1 р/день п/к в течение 1-4 недель, а также дополнительно антитромбоцитарные препараты, такие как аспирин.
- Тромболизис только при критической ишемии нижних конечностей
- Простанойды введение простанойдов «алпростадила», вокруг непреднамеренного введения пены в артериолу.
Лечение некроза кожи, вызванного реакцией VAR-VAS, аналогично лечению внутриартериальных инъекций, но редко требует госпитализации или антикоагуляции. При побледнении кожи рекомендуется энергичный массаж для улучшения перфузии кожи.
Возможно применение местных вазодилататоров, таких как 2% нитроглицериновая мазь. Однако эффективность этих мер не подтверждена.
Общие меры
- Объяснение осложнений: Пациенту следует открыто сообщить о возникшем осложнении, подробно объяснив краткосрочный план лечения и долгосрочный прогноз. Важно подчеркнуть, что лечащий врач приложит все усилия для управления осложнением, и пациент не останется без помощи. Нужно уделить время для ответа на вопросы и устранения тревог, связанных с длительным процессом восстановления.
- Минимизация усугубляющих факторов: Пациенту следует прекратить курение в период восстановления. Не рекомендуется длительное стояние, так как это может способствовать развитию отека и ухудшить заживление ран.
- Лечение сопутствующих заболеваний: Для оптимизации заживления ран необходимо учитывать и лечить сопутствующие заболевания пациента, такие как кардиологические и респираторные заболевания, диабет, анемия и тд.
Специфические меры
- Гипербарическая оксигенация: Этот метод может помочь в заживлении ран, хотя авторы не получили положительного опыта его использования в данном контексте. Гипербарическая оксигенация может минимизировать повреждение тканей, если ее начать вскоре после неблагоприятного события и до появления язв.[2]
- Витамины и минералы: Сочетание цинка с витамином C может поддерживать заживление ран, хотя научные доказательства этого не слишком убедительны.
Инфекции, боль и сон
- Предотвращение инфекции: Необходимо предотвратить инфекцию и оптимизировать состояние раневого ложа для ускорения выздоровления. Системные антибиотики следует использовать только при наличии клинических признаков инфекции. Следует избегать местных антибиотиков, содержащих неомицин, чтобы предотвратить контактную сенсибилизацию. Может быть полезно использование топического серебряного сульфадиазина и топических стероидов.
- Контроль боли: Адекватное обезболивание остается важным компонентом лечения пациента, поскольку боль может вызвать значительное общее ухудшения состояния. Возможности перорального лечения нейропатической боли включают в себя прегабалин, габапентин, топирамат и амитриптилин. Электростимуляционная терапия может использоваться в качестве дополнения к стандартной анальгезии для уменьшения отека в окружающих тканях.
Консультирование и поддержка: Хронические раны и язвы на ногах могут вызвать значительный стресс у пациентов, как через физические симптомы, так и через ограничение функциональных возможностей, способность работать, социальную активность и личную гигиену.
Консультации специалистов: Пациентам может понадобиться направление к другим специалистам для оптимизации сопутствующих заболеваний, препятствующих заживлению ран.
Консервативное лечение
В разделе «Консервативное лечение» обсуждаются ключевые аспекты, которые следует учитывать при раневом процессе, вызванными склеротерапией. Этот подход особенно важен на начальных этапах, чтобы избежать хирургического вмешательства.
Фазы раневого процесса
На первой стадии, когда основание язвы покрыто некротическим налетом и отсутствует грануляционная ткань, рекомендуется химическая или хирургическая обработка. Могут использоваться гелевые повязки, такие как Aquacel или Solugel, но их действие будет более медленным. Чтобы предотвратить образование корок и инфекции, рану следует промывать водным хлоргексидином и наносить антимикробные средства, такие как серебряный сульфадиазин.
На второй стадии, когда рана чистая, но без грануляционной ткани, рекомендуются специализированные серебряные антимикробные повязки, такие как Acticoat.
На третьей стадии, когда в основании язвы появляется грануляционная ткань, используются сетчатые повязки, позволяющие эпителию расти и мигрировать. Важно выбирать сухие сетчатые повязки, чтобы предотвратить чрезмерное увлажнение.
На четвертой стадии, при избыточной грануляции, можно применять местные стероиды или нитрат серебра для подавления этой активности.
Сухость или влажность раны:
Такие раны часто бывают высокоэкссудативными (выделяют много жидкости), поэтому рекомендуется использование абсорбирующих поролоновых повязок поверх основного покрытия язвы. Эти повязки нужно менять ежедневно, чтобы избежать скопления экссудата, который может препятствовать заживлению.
Кожа вокруг раны. Дерматиты, возникающие вокруг раны, следует лечить местными стероидами, например, мазь с бетаметазоном. Однако важно избегать нанесения стероидов на саму язву, так как это может замедлить процесс заживления.
Отек. Независимо от типа язвы, для уменьшения отека рекомендуется компрессия. Уровень компрессии должен составлять не менее 30–40 мм рт. ст. и корректироваться в зависимости от лодыжечно-плечевого индекса. Компрессия должна применяться днем, но быть минимизированна или полностью устраненна ночью, чтобы обеспечить максимальный приток артериальной крови. Если компрессионное белье противопоказано, то возможно применение устройства прерывистой пневматической компрессии и нейромышечные стимуляторы для облегчения венозного возврат.
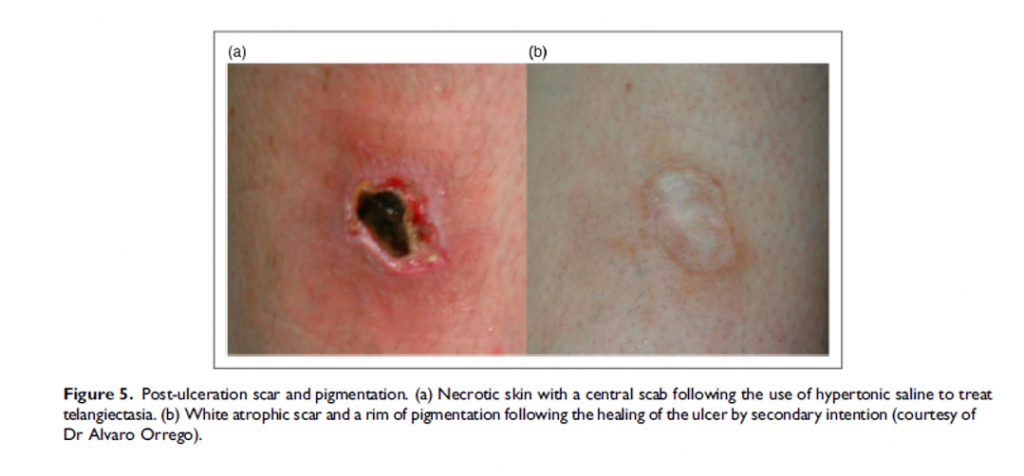
Шрамы и пигментация
Кожные язвы, вызванные склеротерапией, обычно заживают с образованием белого атрофического рубца, окруженного пигментированным ободком. Со временем пигментация может исчезнуть, но это может занять несколько лет и вызвать значительное косметическое беспокойство у пациента.[3]
Небольшие пигментированные рубцы можно удалить хирургическим путем. В других случаях можно попробовать лечение лазерами для удаления пигментации в сочетании с местными отбеливающими средствами. Некоторые исследования показывают, что лазерное лечение не всегда эффективно и может даже усугубить поствоспалительную пигментацию.
Возможной стратегией является использование неодимового лазера в сочетании с пилингами на основе гликолевой кислоты. Однако из-за присутствия гемосидерина в пигментации, такие средства, как гидрохинон или койевая кислота, которые обычно используются для лечения меланиновых пигментаций, могут не давать значительных результатов.
Сосудистые звездочки (телангиэктазии)
В период заживления некроза могут появляться сосудистые звездочки на пораженной коже. Это, вероятно, является частью ангиогенного этапа заживления ран и может быть стимулировано воспалительным процессом, который следует за ишемическим событием.
В большинстве случаев телангиэктазии постепенно исчезают, однако некоторые элементы могут сохраняться на неопределенный срок.
Дальнейшее наблюдение
Важно учитывать риски, связанные с пациентами, у которых уже возник некроз кожи после склеротерапии. Такие пациенты могут быть склонны к повторному развитию язв и имеют высокую вероятность возникновения тех же осложнений в будущем.
Если необходимо повторное проведение склеротерапии, то следует серьезно рассмотреть возможность использования другого склерозанта и более тщательного подхода, в том числе использование ультразвукового контроля при выполнении процедуры.
Некроз кожи является значительным, но редким осложнением склеротерапии. Быстрое лечение ишемии или экстравазации после склеротерапии может предотвратить значительный некроз тканей. Однако, если некроз уже начался, его очень сложно обратить, и все описанные меры могут быть полезны только для предотвращения прогрессирования и расширения ишемического повреждения. В конечном итоге, основное внимание следует уделить профилактике путем тщательного ультразвукового исследования, выбора склерозанта и учета анатомических и специфических для пациента факторов риска.
Подробнее об операционных осложнениях не только после склеротерапии, но и других наших манипуляций поговорим на эфире Экстренные ситуации и пути их решения в клинической флебологии
Список литературы
- Goldman MP. Complications and adverse sequelae of sclerotherapy.The Vein Book. St Louis, Missouri: Elsevier, 2007,pp. 139–155.
- Thom SR. Hyperbaric oxygen: its mechanisms and efficacy. Plast Reconstr Surg 2011; 127(Suppl 1): 131s–141s.
- Parsi K and Hannaford P. Intra-arterial injection of sclerosants: report of three cases treated with systemic steroids. Phlebology 2015; 31: 241–250.




